മലമ്പനി
| മലമ്പനി | |
|---|---|
| സ്പെഷ്യാലിറ്റി | Infectious diseases, tropical medicine, പരാദജീവശാസ്ത്രം |
മനുഷ്യരിലും മൃഗങ്ങളിലും കൊതുക് പരത്തുന്ന ഒരു സാംക്രമിക രോഗമാണ് മലമ്പനി അഥവാ മലേറിയ(Malaria). ചതുപ്പു പനി(Marsh Fever) എന്നും ഈ രോഗം അറിയപ്പെട്ടിരുന്നു.. ഏകകോശ ജീവികൾ ഉൾക്കൊള്ളുന്ന ഫൈലം പ്രോട്ടോസോവ വിഭാഗത്തിൽ , പ്ലാസ്മോഡിയം ജനുസ്സിൽ പെട്ട പരാദങ്ങളാണ് ഈ രോഗമുണ്ടാക്കുന്നത്. ഇവ അരുണ രക്താണുക്കളിൽ ഗുണീഭവിയ്ക്കുമ്പോഴാണ് മലമ്പനി ലക്ഷണങ്ങൾ പ്രകടമാകുന്നത്. അനോഫിലിസ് ജെനുസ്സിൽ പെടുന്ന ചില ഇനം പെൺകൊതുകുകളാണ് രോഗം പരത്തുന്നത്.
രോഗലക്ഷണങ്ങൾ
[തിരുത്തുക]

രോഗബാധയുണ്ടായി 8–25 ദിവസങ്ങൾക്കു ശേഷമാണ് രോഗലക്ഷണങ്ങൾ സാധാരണഗതിയിൽ കാണപ്പെട്ടുതുടങ്ങുന്നത്.[1] രോഗപ്രതിരോധത്തിനായി ആന്റിമലേറിയൽ മരുന്നുകൾ കഴിക്കുന്നവരിൽ രോഗലക്ഷണങ്ങൾ താമസിച്ചു കാണപ്പെട്ടേയ്ക്കാം. [2] എല്ലാ മലേറിയ രോഗകാരികൾക്കും ആദ്യ രോഗലക്ഷണങ്ങൾ ഒരുപോലെയാണ്. ഫ്ലൂ മാതിരിയുള്ള ലക്ഷണങ്ങളാണ് ആദ്യം കാണപ്പെടുന്നത്. [3]രക്തത്തിലെ അണുബാധ, ഗാസ്ട്രോ എന്ററൈറ്റിസ്, വൈറൽ രോഗങ്ങൾ എന്നിവയോടും രോഗലക്ഷണങ്ങൾക്ക് സാദൃശ്യമുണ്ട്.[2]തലവേദന, പനി, വിറയൽ, സന്ധിവേദന, ഛർദ്ദി, ഹീമോലിറ്റിക് അനീമിയ, മഞ്ഞപ്പിത്തം, ഹീമോഗ്ലോബിന്യൂറിയ, റെറ്റിനയ്ക്ക് തകരാറുസംഭവിക്കുക, [4] കോട്ടൽ എന്നീ രോഗലക്ഷണങ്ങൾ കാണപ്പെടാറുണ്ട്. 30% ആൾക്കാർക്കും ആശുപത്രിയിലെത്തുമ്പോൾ പനി കാണപ്പെടില്ല. സാധാരണയായി മലമ്പനി കാണപ്പെടാത്ത മേഖലകളിൽ രോഗലക്ഷണങ്ങളുടെ അവ്യക്തത കാരണം മലമ്പനി തിരിച്ചറിയാൻ സാധിക്കാറില്ല. അടുത്തകാലത്ത് ദൂരയാത്ര നടത്തിയ വിവരം, പ്ലീഹയുടെ വലിപ്പം വർദ്ധിക്കൽ, കാരണമറിയാത്ത പനി, ത്രോംബോസൈറ്റോപീനിയ, ബിലിറൂബിന്റെ വർദ്ധന, ശ്വേതരക്താണുക്കളുടെ എണ്ണത്തിലെ വർദ്ധന എന്നിവ രോഗനിർണ്ണയത്തെ സഹായിക്കും.[2]
ചാക്രികമായി പനി വരുകയും പോവുകയും ചെയ്യുകയും (പരോക്സിസം) അതോടൊപ്പം വിറയൽ റിഗർ, പനി, വിയർപ്പ് എന്നിവ കാണപ്പെടുകയും ചെയ്യുക എന്നത് മലമ്പനിയുടെ ലക്ഷണമാണ്. ഇത് പ്ലാസ്മോഡിയം വൈവാക്സ്, പ്ലാസ്മോഡിയം ഒവേൽ എന്നീ തരം രോഗകാരികളിൽ രണ്ടു ദിവസം കൂടുമ്പോഴാണ് സാധാരണഗതിയിൽ ഉണ്ടാവുക. പ്ലാസ്മോഡിയം മലേറിയേ. പ്ലാസ്മോഡിയം ഫാൽസിപ്പാറം എന്നിവയൈൽ 36–48 മണിക്കൂർ കൂടുമ്പോഴോ സ്ഥിരമായി നിൽക്കുന്നതോ ആയ പനിയാണ് കാണുന്നത്. [5]
സെറിബ്രൽ മലേറിയ എന്ന തരം മലേറിയ തലച്ചോറിലെ വീക്കമുണ്ടാക്കും (എൻസെഫലോപതി). പ്ലാസ്മോഡിയം ഫാൽസിപ്പാറം എന്നയിനം രോഗകാരിയാണ് ഇത്തരം അസുഖത്തിന്റെ കാരണം. കേന്ദ്രനാടീവ്യൂഹവുമായി ബന്ധപ്പെട്ട രോഗലക്ഷണങ്ങൾ (അസ്വാഭാവാകികമായ രീതിയിൽ ശരീരം കാണപ്പെടുക, നിസ്റ്റാഗ്മസ്, കണ്ണുകൾ രണ്ടും ഒരേ ദിശയിൽ നീക്കാൻ കഴിയാതെവരുക, ഒപിസ്തോടോണസ്, കോട്ടൽ, കോമ എന്നീ രോഗലക്ഷണങ്ങളും കാണപ്പെടാറുണ്ട്.[3]
കോംപ്ലിക്കേഷനുകൾ
[തിരുത്തുക]ശ്വസനപ്രക്രിയ ബുദ്ധിമുട്ടുള്ളതാവുക ഫാൽസിപ്പാറം മലേറിയയിൽ 25% മുതിർന്നവർക്കും 40% കുട്ടികൾക്കും കാണപ്പെടാറുണ്ട്.[6] മലേറിയയോടൊപ്പം എച്ച്.ഐ.വി. ബാധയുണ്ടെങ്കിൽ മരണസാദ്ധ്യത കൂടുതലാണ്. [7]
ഗർഭിണികളിലെ മലേറിയ ബാധ മൂലം കുട്ടി ചാപിള്ളയാകാനും, ഭാരക്കുറവുള്ള കുട്ടിയെ പ്രസവിക്കാനും, ജനിച്ച് ഒരുവർഷത്തിനകം മരിക്കാനും കാരണമാകാറുണ്ട്. [8][9]
മലമ്പനിയുടെ ചരിത്രം
[തിരുത്തുക]ചരിത്രരേഖകളിലെ ഏറ്റവും പുരാതന രോഗമാണ് മലമ്പനി. പതിനെട്ടാം നൂറ്റാണ്ടിൽ ഇറ്റലിക്കാരാണ് ചതുപ്പ് നിലങ്ങളിൽനിന്നും ഉണ്ടാകുന്ന മലിനമായ വായു( bad air : mal+air = Mal'aria )വുമായി ബന്ധപ്പെടുത്തി മലേറിയ എന്ന പേര് ഈ രോഗത്തിന് നൽകിയത്. 1880 ൽ, ലാവേരൻ (Laveran) എന്ന ഫ്രഞ്ച് പട്ടാള ഭിഷഗ്വാരനാണ് ആഫ്രിക്കയിലെ അല്ജിയേർസിൽ വച്ച് പ്ലാസ്മോഡിയം രോഗാണുവിനെ കണ്ടെത്തിയത്. ആഫ്രിക്കയിലെ നാടൻ കഥകളിൽ കീടങ്ങൾ അഥവാ കൊതുകാണ് മലമ്പനി ഉണ്ടാക്കുന്നതെന്ന് പണ്ടേ വിവരിച്ചിരുന്നു. പക്ഷേ, അനോഫെലിസ് പെൺകൊതുകുകളാണ് മലമ്പനി പകർത്തുന്നതെന്ന് കണ്ടുപിടിച്ചത് സർ റൊണാൾഡ് റോസ് (Sir Ronald rose) ആയിരുന്നു. 1897ൽ, ഇന്ത്യയിലെ സെക്കന്ദരബാദിൽ വച്ചാണ് അനോഫെലിസ് സ്ടീഫൻസി (Anopheles stephensi) ഇനം പെൺകൊതുകുകളുടെ ആമാശയ ഭിത്തിയിൽനിന്നും പ്ലാസ്മോഡിയത്തിന്റെ ഊസിസ്ട്കളെ (Oocysts) അദ്ദേഹം കണ്ടെത്തിയത്. മലമ്പനി ബാധിതരെ കടിച്ച കൊതുകുകളെ പരിശോധിച്ചാണ് ഈ ചരിത്രനേട്ടം കൈവരിച്ചത്.
മലമ്പനി നിർമാർജ്ജനം
[തിരുത്തുക]1874ൽ ഡി. ഡി. ടി (DDT) സംശ്ലേഷിച്ചിരുന്നെങ്കിലും , 1939ൽ പാൾ മുള്ളർ (Paul Muller) എന്ന സ്വിസ് ശാസ്ത്രജ്ഞനാണ് അതിന്റെ കീടസംഹാരഗുണങ്ങൾ തിരിച്ചറിഞ്ഞ് നോബൽ സമ്മാനം നേടിയത്. മലമ്പനി നിയന്ത്രണ ചരിത്രത്തിലെ ഒരു പുതിയ അധ്യായത്തിന് ഇതോടെ തുടക്കമായി. 1948ൽ പമ്പാന (Pampana) മലമ്പനി നിർമാർജ്ജനം എന്ന ആശയം അവതരിപ്പിച്ചു. 1951ൽ ലോകാരോഗ്യ സംഘടന ഏഷ്യയിൽ മലമ്പനി നിയന്ത്രണ പ്രവർത്തനങ്ങൾക്ക് തുടക്കമിട്ടു. രോഗികളുടെ എണ്ണം മൂന്നിലൊന്നായി കുറയ്ക്കാൻ സാധിച്ചത് വൻ വിജയമായി. ഇതിന്റെ വെളിച്ചത്തിൽ, 1955ൽ മലമ്പനി നിർമാർജ്ജനം ഒരു സർവലോക ലക്ഷ്യമായി ലോകാരോഗ്യ സംഘടന പ്രഖ്യാപിച്ചു.
കാണപ്പെടുന്ന സ്ഥലങ്ങളും രോഗത്തിന്റെ ഗൗരവവും
[തിരുത്തുക]ഏഷ്യ, ആഫ്രിക്ക, അമേരിക്ക ഭൂഖണ്ഡങ്ങളിലെ ഭൂമദ്ധ്യരേഖയോടടുത്തുള്ള രാജ്യങ്ങളിലാണു കൂടുതലായി കണ്ടുവരുന്നത് . ലോകമെമ്പാടുമായി, പ്രതിവർഷം 35 കോടി മുതൽ 50 കോടി വരെ ആളുകൾക്ക് മലമ്പനി ബാധ ഉണ്ടാകുന്നു [1 ]. മുപ്പതുലക്ഷം പേരെങ്കിലും മരിക്കുന്നുമുണ്ട്. കുട്ടികളും ഗർഭിണികളും ആണ് കൂടുതലും മരണപ്പെടുന്നത്[2 ]. ആഫ്രിക്കയിലെ സഹാറ മരുഭൂമിയ്ക്ക് ചുറ്റുമുള്ള പ്രദേശങ്ങളിലാണ് 90 ശതമാനം മരണങ്ങളും . മലമ്പനിയും ദാരിദ്ര്യവും പരസ്പര പൂരകങ്ങളാണ്, ദാരിദ്ര്യത്തിനുള്ള ഒരു പ്രധാന കാരണവും,[3 ]സാമ്പത്തിക വികസ്സനത്തിനുള്ള തടസ്സവും മലമ്പനിയാണ്.
മലമ്പനി പരാദങ്ങൾ
[തിരുത്തുക]പ്ലാസ്മോഡിയം ജെനുസ്സിൽപ്പെട്ട അഞ്ചു സ്പീഷിസുകൾ ആണ് മലമ്പനി ഉണ്ടാക്കുന്നത്
- പ്ലാസ്മോഡിയം ഫാൽസിപ്പാരം (Plasmodium falciparum) തലച്ചോറിനെ ബാധിക്കുന്ന ഏറ്റവും മാരകമായ മലമ്പനി (Cerebral malaria) ഉണ്ടാക്കുന്നു .
- പ്ലാസ്മോഡിയം വിവാക്സ് (Plasmodium vivax )
- പ്ലാസ്മോഡിയം ഒവൈൽ (Plasmodium ovale ) ,
- പ്ലാസ്മോഡിയം മലേറിയ (Plasmodium malariae)
- പ്ലാസ്മോഡിയം നോവേല്സി (Plasmodium knowlesi ). മക്കാകു (Macaques ) കുരങ്ങുകൾക്ക് മലമ്പനി ഉണ്ടാക്കുന്ന പ്ലാസ്മോടിയം നോവേല്സി മനുഷ്യരിലും മലമ്പനി ഉണ്ടാക്കാം [4 ,5 ].
രോഗലക്ഷണങ്ങൾ
[തിരുത്തുക]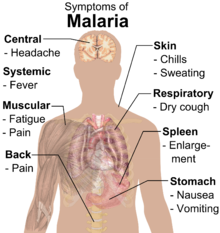

പനി, ഉയർന്ന പനി (High fever ) , വിറയൽ, തലവേദന , ഓർക്കാനം, ശർദ്ധി , വിളറിയ-മഞ്ഞിച്ച തൊലിപ്പുറം , സന്ധി വേദന , വിളർച്ച, മൂത്രത്തിന്റെ നിറം മാറ്റം എന്നിവയാണ് പ്രധാന ലക്ഷണങ്ങൾ.
- തലച്ചോറിനെ ബാധിക്കുന്ന പ്ലാസ്മോടിയം ഫാൽസിപാരം മലമ്പനി രോഗ ബാധ , ഇപ്പോൾ കൂടുതലായി കാണപ്പെടുന്നു. തുടർച്ച ആയി കാണുന്ന ഉയർന്ന പനി ആണ് പ്രഥമ ലക്ഷണം.,
- പക്ഷേ, പണ്ട് മുതലേ ഉള്ള, ചുവന്ന രക്താണുക്കളെ ആക്രമിക്കുന്ന പ്ലാസ്മോടിയം വൈവാക്സ് മൂലമുണ്ടാകുന്ന മലമ്പനിയുടെ രോഗ ലക്ഷണങ്ങൾ വ്യത്യസ്തമാണ് : ഉയർന്ന പനി ,ദിവസേനയോ ഒന്നിടവിട്ട ദിവസ്സങ്ങളിലോ മാത്രം കാണുന്നു. സാധാരണ ആയി ഇതിനു 3 അവസ്ഥ ഉണ്ടായിരിക്കും:
- തണുത്ത അവസ്ഥ- രോഗിക്ക് വിറയലും നല്ല തണുപ്പും അനുഭവപ്പെടുന്നു.
- ചൂടുള്ള അവസ്ഥ- രോഗിക്ക് ശരീരം പൊള്ളുന്ന അവസ്ഥ അനുഭവപ്പെടുന്നു , ഒപ്പം തലവേദനയും .
- വിയർക്കുന്ന അവസ്ഥ - രോഗി അമിതമായി വിയർക്കുകയും തളരുകയും ചെയ്യപ്പെടുന്നു.
തലച്ചോറിനെ ബാധിക്കുന്ന പ്ലാസ്മോടിയം ഫാൽസിപാരം മലമ്പനി നേരത്തെ കണ്ടുപിടിച്ചു ചികില്സിച്ചില്ലങ്കിൽ മരണ കാരണമാകാം
പ്ലാസ്മോഡിയത്തിന്റെ ജീവചക്രം
[തിരുത്തുക]അനോഫെലിസ് ജെനുസ്സിൽപ്പെട്ട ചില സ്പീഷീസ് പെൺ കൊതുകുകളിൽ സലിംഗ ജീവ ചക്രവും (sexual life cycle ) മനുഷ്യരിൽ അലിംഗ ജീവ ചക്രവും (asexual life cycle ) സംഭവിക്കുന്നു . മലമ്പനി രോഗിയുടെ രക്തം , അനോഫിലിസ് പെൺ കൊതുകുകൾ കുടിക്കുമ്പോൾ , ശ്വേത രക്ത കോശങ്ങളിൽ ഉള്ള പ്ലാസ്മോടിയത്തിന്റെ ആൺ, പെൺ രൂപങ്ങളായ മൈക്രോ ഗമെറ്റൊസ്യ്റ്റ് (microgametocxyte ) , മാക്രോഗാമെറ്റൊസിറ്റ് (Macrogametocyte ) എന്നിവ കൊതുകിൽ എത്തപ്പെടുന്നു. കൊതുകിന്റെ ആമാശയത്തിൽ ഇവ ഒത്തുചേർന്നു ഊക്കിനിറ്റ് (ookinite ) ഉണ്ടാകുന്നു. ഊക്കിനിറ്റിൽ ഉണ്ടാകുന്ന സ്പോരോസ്യ്റ്റുകൾ(sporosites ) എല്ലാം തന്നെ കൊതുകിന്റെ ഉമിനീർഗ്രന്ധിയിലേക്ക് കുടിയേറുന്നു.
രോഗം പകരുന്ന രീതി
[തിരുത്തുക]അനോഫലീസ് ജനുസ്സിൽപ്പെട്ട ചില ഇനം പെൺ കൊതുകുകൾ ആണ് മലമ്പനി ഒരാളിൽ നിന്നും മറ്റൊരാളിലേക്ക് പരത്തുന്നത്. ഇന്ത്യയിൽ അറുപതിലധികം ഇനം (species ) അനോഫലീസ് കൊതുകുകൾ ഉണ്ടെങ്കിലും , പത്തോളം ഇനങ്ങൾ മാത്രമാണ് രോഗം പരത്താൻ കഴിവുള്ളവ. അനോഫെലീസ് സ്ടീഫന്സി, അനോഫലീസ് കൂലിസിഫാസിസ് എന്നീ രണ്ടിനങ്ങൾ ആണ് മുഖ്യ രോഗ വാഹക കീടങ്ങൾ (Primary vectors ) . അനോഫെലീസ് സ്ടീഫന്സി ആണ് കേരളത്തിൽ ഉൾപ്പെടെ ഉള്ള ഇന്ത്യൻ നഗരങ്ങളിൽ മലമ്പനി വ്യാപിപ്പിക്കുന്നത്. അനോഫലീസ് പെൺ കൊതുകുകൾ രക്തം കുടിച്ചു രണ്ടു മൂന്നു ദിവസങ്ങൾക്കു ശേഷം ശുദ്ധ ജലത്തിൽ മുട്ടകൾ ഇടുന്നു. ഒന്നോ രണ്ട ദിവസത്തിന് ശേഷം, മുട്ട വിരിഞ്ഞു പുറത്തു വരുന്ന കൂത്താടികൾ(ലാർവ) , അഞ്ചിൽപ്പരം ദിവസങ്ങളിലൂടെ , നാല് ദശകൾ പിന്നിട്ടു സമാധി ദശ (Pupa ) പ്രാപിക്കുന്നു . രണ്ടു ദിവസത്തിനകം, പൂർണ വളർച്ച എത്തിയ കൊതുകുകൾ സമാധി ദശ പൊട്ടി പുറത്തേക്ക് പറന്നുയരുന്നു. താരതമ്യേന ഉയർന്ന താപ നിലയും, അന്തരീക്ഷ ഈർപ്പാവസ്ഥയും, ഇടവിട്ടുള്ള മഴയും കൊതുക്കളുടെ വംശ വർധനയ്ക്ക് ഏറ്റവും അനുയോജ്യമാണ് .
ചികിത്സ
[തിരുത്തുക]ഈ രോഗത്തിന് കൃത്യമായ ചികിത്സ എല്ലാ ഗവണ്മെന്റ് ആശുപത്രികളിലും, ആരോഗ്യ കേന്ദ്രങ്ങളിലും ലഭ്യമാണ്. അതിനാൽ മുൻകൂട്ടീ രോഗം കണ്ടുപിടിച്ചു ചികിത്സിച്ചാൽ പൂർണമായും ഭേദം ആക്കാൻ കഴിയും. മറ്റുള്ളവർക്ക് മലമ്പനി ഉണ്ടാവുകയും ഇല്ല. മലമ്പനിബാധ കണ്ടുപിടിക്കാനായി പനി ബാധിച്ചവരുടെ രക്ത-സ്മീയർ പരിശോധന നടത്തിയാൽ മതി.ആരോഗ്യ പ്രവർത്തകർ രണ്ടാഴ്ചയിൽ ഒരിക്കൽ വീടുകളിൽ എത്തി പനിയുള്ളവരെ കണ്ടുപിടിച്ചു അവരുടെ രക്ത സ്മീയർ എടുക്കുന്നു (Active surveillance ). ആശുപത്രിയിൽ വരുന്ന പനിബാധിതരുടെ രക്ത-സ്മീയര്കളും ഇപ്രകാരം എടുക്കുന്നു (Passive surveillance).രക്ത-സ്മീയർ എടുക്കുന്ന ഏല്ലാവർക്കും ഒറ്റ ഡോസയി ക്ലോറോക്വിൻ (Chloroquine) ഗുളികയും നൽകും. രക്ത-സ്മീയർ ലബോറട്ടറി പരിശോധന നടത്തി രോഗം മലമ്പനി ആണെന്ന് ഉറപ്പായാൽ അവർക്ക് സമ്പൂർണ ചികിത്സ (Radical treatment ) നൽകുന്നു. വൈവാക്സ് ഇനം രോഗം ബാധിച്ചവർക്ക് പ്രൈമാക്വിൻ( Primaquine ) ഗുളികയാണ് ഇതിനായി നൽകുന്നത്. എന്നാൽ ക്ലോറോക്വിൻ എന്ന മരുന്നിനെതിരെ പ്രതിരോധ ശേഷി ആർജിച്ച മലമ്പനി രോഗാണു ബാധിക്കുകയോ സങ്കീർണമായ മലമ്പനി പിടിപെടുകയോ ചെയ്താൽ ക്വുനയ്ൻ (Qunine), മെഫ്ലോക്വിൻ (Mefloquine ), ആർട്ടിമിസിൻ (Artimisine) എന്നീ മരുന്നുകൾ വേണ്ടിവരും. .
രാസപ്രതിരോധം
[തിരുത്തുക]മലമ്പനിക്കെതിരെ വാക്സിൻ നിലവിലില്ല .മലമ്പനി ബാധിത പ്രദേശങ്ങളിൽ പോകുന്നവർക്ക്, താൽക്കാലിക പ്രതിരോധത്തിനായി മലമ്പനിക്കെതിരായ മരുന്നുകൾ പ്രതിരോധ മരുന്ന് ആയി നൽകുവാനും (Prophylactic treatment ) സംവിധാനം ഉണ്ട്.
കൊതുക് നിയന്ത്രണം
[തിരുത്തുക]മലമ്പനി കൂടുതലായി ബാധിച്ചിട്ടുള്ള സംസ്ഥാനങ്ങളിൽ വർഷത്തിൽ രണ്ടു തവണ വീടിനുള്ളിൽ, ചുവരുകളിൽ അവശേഷിത (Residual ) കഴിവുള്ള കീടനാശിനികൾ തളിക്കുന്നൊണ്ട്. എന്നാൽ കേരളത്തിൽ മലമ്പനി ബാധയുടെ തോത് കുറവായതിനാൽ , ഏതെങ്കിലും പ്രദേശത്ത് രോഗം കാണുമ്പോൾ മാത്രം അവശേഷിത കഴിവുള്ള കീടനാശിനി പ്രയോഗിക്കാൻ നിർദ്ദേശം ഉള്ളൂ , ശുദ്ധ ജലം കെട്ടി നിൽക്കുന്ന ഇടങ്ങളിൽ 'ടെമിഫോസ്' കീടനാശിനി തളിക്കുന്നു. , ജൈവ നിയന്ത്രണ ഭാഗമായി കിണറുകളിൽ ഗപ്പി ,(Gambusia affinis )മത്സ്യങ്ങളെ നിക്ഷേപിക്കുന്നു . ഓടകളിൽ 'ബസില്ലുസ് ടുരിന്ജിഎൻസിസ്' (Bacillus turingiensis ) സംയുക്തം തളിക്കുന്നു.. ഇതോടൊപ്പം, മലാത്തിഓൺ (Malathion ) ധൂമ പ്രയോഗവും കൊതുകുകളെ തൽക്ഷണം കൊല്ലാൻ ഉപയോഗിക്കുന്നു. രോഗ ബാധിതർ കൊതുക് വലക്കുള്ളിൽ കിടക്കുന്നത് രോഗം പകരുന്നത് തടയും.
പനി ബാധിച്ചാൽ ഉടൻ തന്നെ രക്ത പരിശോധന നടത്തി ചികിത്സ തേടാനും കൊതുക് നിയന്ത്രണ നടപടികൾ അവലംബിക്കാനും ജനങ്ങൾക്ക് അവബോധം നൽകുന്ന ബോധവത്കരണവും വളരെ പ്രാധാന്യമർഹിക്കുന്നു . . .
മരുന്നുകൾ
[തിരുത്തുക]- ക്വിനൈൻ
- ക്ലോറോക്വിൻ
- ഡോക്സിസൈക്ലിൻ
- മെഫ്ലോക്വിൻ
- പ്രൈമാക്വിൻ
- പ്രൊഗ്വാനിൽ
- സൾഫാഡോക്സിൻ-പൈറിമെത്തമിൻ
- ഹൈഡ്രോക്സിക്ലോറോക്വിൻ
- ആർതെമിസ്സിനിൻ
അവലംബം
[തിരുത്തുക]കേരള സംസ്ഥാന ആരോഗ്യ വകുപ്പിന്റെ "ഫോർ പ്ലസ് തീവ്ര യജ്ഞം -2010 " എന്ന പ്രസിദ്ധീകരണം :
- ↑ 1.0 1.1 Fairhurst RM, Wellems TE (2010). "Chapter 275. Plasmodium species (malaria)". In Mandell GL, Bennett JE, Dolin R (eds) (ed.). Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases. Vol. 2 (7th ed.). Philadelphia, Pennsylvania: Churchill Livingstone/Elsevier. pp. 3437–3462. ISBN 978-0-443-06839-3.
{{cite book}}:|editor-last=has generic name (help)CS1 maint: multiple names: editors list (link) - ↑ 2.0 2.1 2.2 Nadjm B, Behrens RH (2012). "Malaria: An update for physicians". Infectious Disease Clinics of North America. 26 (2): 243–59. doi:10.1016/j.idc.2012.03.010. PMID 22632637.
- ↑ 3.0 3.1 Bartoloni A, Zammarchi L (2012). "Clinical aspects of uncomplicated and severe malaria". Mediterranean Journal of Hematology and Infectious Diseases. 4 (1): e2012026. doi:10.4084/MJHID.2012.026. PMC 3375727. PMID 22708041.

- ↑ Beare NA, Taylor TE, Harding SP, Lewallen S, Molyneux ME (2006). "Malarial retinopathy: A newly established diagnostic sign in severe malaria". American Journal of Tropical Medicine and Hygiene. 75 (5): 790–7. PMC 2367432. PMID 17123967.
{{cite journal}}: CS1 maint: multiple names: authors list (link)
- ↑ Ferri FF (2009). "Chapter 332. Protozoal infections". Ferri's Color Atlas and Text of Clinical Medicine. Elsevier Health Sciences. p. 1159. ISBN 978-1-4160-4919-7.
- ↑ Taylor WR, Hanson J, Turner GD, White NJ, Dondorp AM (2012). "Respiratory manifestations of malaria". Chest. 142 (2): 492–505. doi:10.1378/chest.11-2655. PMID 22871759.
{{cite journal}}: CS1 maint: multiple names: authors list (link)
- ↑ Korenromp E, Williams B, de Vlas S, Gouws E, Gilks C, Ghys P, Nahlen B (2005). "Malaria attributable to the HIV-1 epidemic, sub-Saharan Africa". Emerging Infectious Diseases. 11 (9): 1410–9. doi:10.3201/eid1109.050337. PMC 3310631. PMID 16229771.
{{cite journal}}: CS1 maint: multiple names: authors list (link)
- ↑ Hartman TK, Rogerson SJ, Fischer PR (2010). "The impact of maternal malaria on newborns". Annals of Tropical Paediatrics. 30 (4): 271–82. doi:10.1179/146532810X12858955921032. PMID 21118620.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ Rijken MJ, McGready R, Boel ME, Poespoprodjo R, Singh N, Syafruddin D, Rogerson S, Nosten F (2012). "Malaria in pregnancy in the Asia-Pacific region". Lancet Infectious Diseases. 12 (1): 75–88. doi:10.1016/S1473-3099(11)70315-2. PMID 22192132.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ WebMD > Malaria symptoms Last Updated: May 16, 2007.
പുറം കണ്ണികൾ
[തിരുത്തുക]- പൊതുവിവരങ്ങൾ
